幽门螺杆菌(Hp)是一种微厌氧,唯一寄生在胃内的细菌,黏附于胃粘膜及细胞间隙。
目前认为,是造成胃癌的主要元凶之一,每年夺去近50万人的生命。
重视根除和预防HP,已经显得越来越迫切,甚至可以说刻不容缓。
不根除幽门螺杆菌,何谈预防胃癌?!
一、日本对待HP的经验,值得我们借鉴
日本2001年将消化性溃疡列入根除指征;
2013年将慢性胃炎列为根除Hp指征;
2013年2月21日,日本开始实施“消灭胃癌计划”,对12~20岁人群进行幽门螺杆菌筛查,并将慢性胃炎患者根除幽门螺杆菌治疗纳入医保范畴。
现在,日本人群Hp感染率为25%~30%(儿童中仅4%~5%),而我国的Hp感染率约为40%~50%(儿童中为10%~33%)。预计到2050年,日本人群Hp感染率可降至5%以下‘’预期至2020年日本胃癌患者死亡率可下降约40%。
由于对HP的重视,日本胃癌的双率连续60年保持下降趋势。
目前,胃癌的5年存活率,日本60%,我国20%。
恰恰相反,我国无论是发生率还是死亡率都在逐年上升,只有发病年龄在逐年下降!
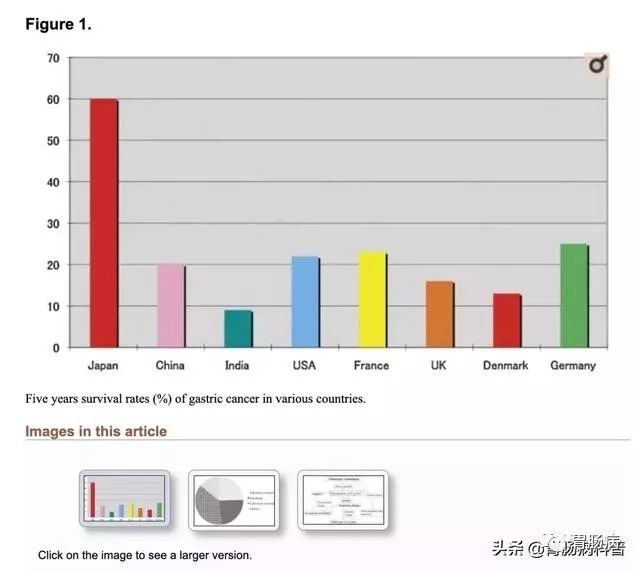
5年存活率对比
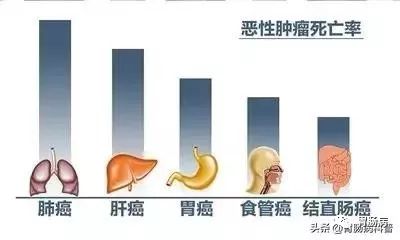
根据全国肿瘤登记中心(NCCR)提供的资料,2015年我国胃癌发病率仅次于肺癌,居所有恶性肿瘤的第二位;新发病例67.91万例,死亡49.8万例,男性发病率高于女性。
此外,目前我国发现的胃癌约90%属于进展期,预后较差。大约80%的人活不过5年。
原因就在于我们没有重视幽门螺杆菌的预防、检测和根除;还有胃镜检查的普及和提倡。
随着对HP研究的逐渐深入,现在,也越来越受到消化科医生和普通大众的重视。临床上,对于胃炎、消化性溃疡等,很多医生会首先建议检测和根除HP,这也是值得欣慰的地方。
二、HP到底有多坏?
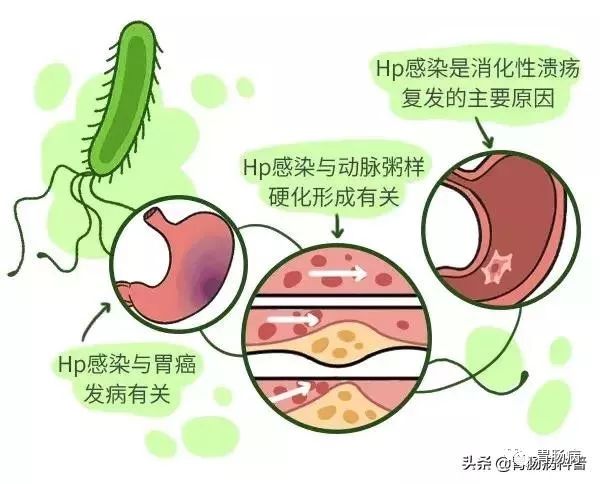
1、HP感染是胃炎、溃疡、胃癌的祸首,已是铁证如山!
尽管大多数幽门螺杆菌感染者并无症状和并发症,但近年来浩如烟海的研究证明:HP感染是胃炎、溃疡、胃癌的祸首。
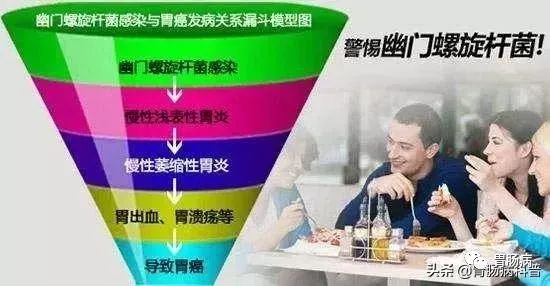
Hp已于1994年被WHO下属的国际癌症研究机构(IARC)列为人类胃癌Ⅰ类(肯定的)致癌原。目前认为:
①Hp感染是肠型胃癌(占胃癌绝大多数)发生的必要条件,但尚不是充分条件;
②胃癌的发生是Hp感染、遗传因素和环境因素共同作用的结果;
③环境因素在胃癌发生中的作用次于Hp感染;
④根除Hp可降低胃癌发生风险,在胃黏膜萎缩/肠化生发生前进行根除可取得更好的效果。
约90%非贲门部胃癌的发生与Hp感染有密切联系。根据WHO的估算,2012年我国人群中个体一生中的胃癌发生风险为2.51%,其中男性为3.62%,女性为1.38%。然而这一数据并未考虑是否有Hp感染,Hp感染者的胃癌发生风险可能更高。
感染者几乎都存在慢性活动性胃炎,亦即幽门螺杆菌胃炎,
感染者中约15% ~ 20%发生消化性溃疡,
5% ~ 10%发生消化不良,
约1%发生胃恶性肿瘤[胃癌、黏膜相关淋巴样组织( MALT) 瘤],
尚有数十种胃外疾病被证明与之相关:
如增生性胃息肉、胃黏膜肥大症等非常见胃病,以及缺铁性贫血、血小板减少症、维生素B12缺乏症等胃外疾病。
2、Hp有极强的破坏力和抗酸能力
Hp进入胃后,借助菌体一侧的鞭毛提供动力穿过黏液层。
Hp到达上皮表面后,通过粘附素,牢牢地与上皮细胞连接在一起,避免随食物一起被胃排空。
并分泌过氧化物歧化酶(SOD)和过氧化氢酶,以保护其不受中性粒细胞的杀伤作用。
Hp富含尿素酶,通过尿素酶水解尿素产生氨,在菌体周围形成“氨云”保护层,以抵抗胃酸的杀灭作用。
3、Hp与胃炎:
正常情况下,胃壁有一系列完善的自我保护机制,能抵御经口而入的千百种微生物的侵袭,hp几乎是能够突破这一天然屏障的唯一元凶。感染hp后几乎100%存在活动性胃炎,只不过有的人感觉不出来而已。
人们把Hp对胃粘膜屏障在破坏作用比喻作对“屋顶”的破坏给屋内造成灾难那样的后果,故称为“屋漏”学说。
4、Hp与消化性溃疡:
hp感染明显地增加了发生十二指肠和胃溃疡的危险性。
大约1/6 hp感染者可能发生消化性溃疡病。
治疗hp感染可加速溃疡的愈合和大大降低溃疡的复发率。
不用抑酸剂,单用抗hp药物治疗,表明也能有效地治愈胃和十二指肠溃疡。
hp感染已经与一些引起溃疡病的原因找到了联系。
过去临床上对溃疡的发生有一句谚语,叫“无酸无溃疡”。现在,从现代理论来看,“无HP,无溃疡”应该更确切。
5、Hp与胃癌:
目前认为Hp感染是预防胃癌最可控的危险因素。据估计,约90%非贲门部胃癌发生与Hp感染相关。普遍根治Hp感染可降低胃癌发病率,并应尽早实施从而避免出现难以逆转的胃黏膜肠化生后预防胃癌的效益明显下降。
从近年来对Hp感染的大量研究中提出了许多Hp致胃癌的可能机制
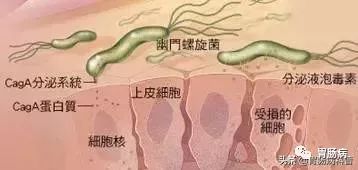
①幽门螺杆菌可以分泌种叫HtrA的蛋白酶,它很像一种武器,可以穿透的保护层。这层保护层是由密集的上皮细胞组成的,保护胃不受胃酸影响。
幽门螺旋杆菌可以进入更深的、正常的无病原组织层,并造成进一步的损害。这是胃癌开始发展的第一步。
②.hp可导致胃黏膜增厚;
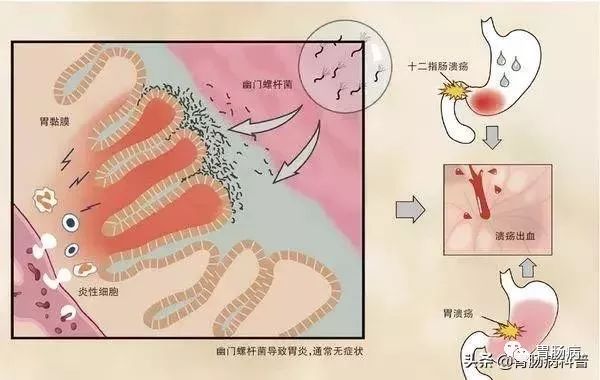
③.HP的代谢产物直接袭击胃粘膜,引起炎症反应,其本身具有基因毒性作用。
三、根除HP可使胃癌发病率降低39%——54%
2018年1月,北京大学肿瘤医院季加孚教授团队的“胃癌综合防治体系关键技术的创建及其应用”成果,获得了国家2017年度国家科学技术进步奖。
这是在国际上首次也是目前唯一通过前瞻性随机对照干预研究,证实根除幽门螺杆菌可以有效预防胃癌,可使胃癌发病率降低39%,并首次明确了其对重度癌前病变人群和老年人群也具有预防胃癌的作用。
日本的Sugano教授最新的Meta分析显示,根除Hp可使胃癌发生风险降低54%,不根除Hp的对照组10~15年中约4.3%(480/11149)发生胃癌。
据WHO统计,近年全球胃癌的年新发病数和死亡数中国占比已超过40%,中国是目前全球胃癌发病及死亡数最高的国家,年轻人的胃癌发生率近年呈增加趋势。
季加孚教授说:
30多年前,我国就已开始进行胃癌防治工作。我们到发病率较高的地区寻找胃癌的病因是什么。我们也在思考,环境因素到底和胃癌发生有什么样的关系?经过多年的研究,我们认为最重要的因素之一是细菌(HP)感染;
相对于其他因素而言,幽门螺杆菌感染与胃癌之间的相关性更强;
已根除幽门螺杆菌和未根除的人群相比,前者癌前病变和胃癌发生率都大幅降低。
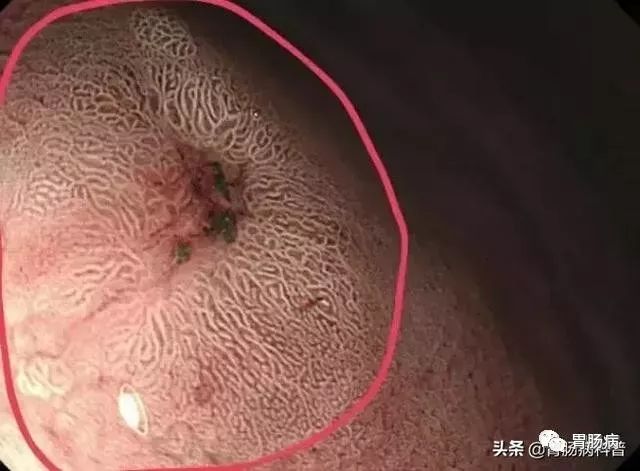
早期胃癌
四、我国HP感染现状
幽门螺杆菌具有很强的感染和可传染性,主要通过唾液、粪便传染,接吻、共餐、共用牙具等传播途径来传染。由于我国特有的聚餐习惯和家庭结构,感染率很高,而且儿童也深受其害。

目前我国约有7亿人感染此病菌,约占总人口50-56%。
青壮年的幽门螺杆菌感染率为30%左右,50岁以上的人群中感染率为50%~80%,
胃溃疡患者中幽门螺杆菌检出率高达几乎为80%,
萎缩性胃炎患者检出率更高达90%。
在我国,60%的胃病患者有幽门螺旋杆菌感染问题,有些专家甚至把胃癌称作“传染病”。
儿童青少年感染率大约在30%-40%左右,尤其卫生条件差的集体生活的儿童Hp感染率更高,达64.39% 。
Hp阳性的儿童中,10岁以下被感染者占40%~60%,且每年以3%~10%的幅度急剧增加;
据研究表明,约1%的HP感染者将会转化为胃癌。我国有14亿人,就算50%的感染率,那么将有7亿人感染,即使1%会因为感染HP而罹患胃癌,那也将是700万人,是个十分恐怖的数字!
但是如果全部根除的话,可降低39%的罹患人群,至少会有280万人幸免于胃癌。
此外,由于HP导致的疾病众多,刘文忠教授形容为:根除Hp能够起到“一石三鸟”的作用,即不仅能够预防胃癌,还能有效预防和治疗Hp相关消化不良和消化性溃疡。

五、根除幽门螺杆菌的目的——切实有效地降低胃癌发生风险
胃癌的发生是多因素共同作用的结果,除了幽门螺杆菌感染,还有遗传、生活方式、环境等因素,目前已有很多流行病学和临床研究显示,幽门螺杆菌感染是降低胃癌发生风险最重要的可控的危险因素,根除幽门螺杆菌可以明显降低胃癌发生风险,尤其对于胃癌发生的高危人群(如生活在胃癌高发地区、有胃癌家族史、有不良生活嗜好等)。
虽然Hp感染并非胃癌唯一致病因素,但是是最重要、可控的致病因素。
根据Correa教授提出的“肠型”胃癌发生模式,胃癌的演进过程为正常胃黏膜——浅表性胃炎——萎缩性胃炎——肠化生——异型增生——肠型胃癌。
在不同阶段,根除Hp预防胃癌的效果不同。
在未发生癌前病变前,根除几乎可完全预防肠型胃癌的发生,发生癌前病变后根除Hp降低胃癌风险的效果逐渐下降(见下图)。
(图片来源:刘文忠教授杭州会议幻灯)
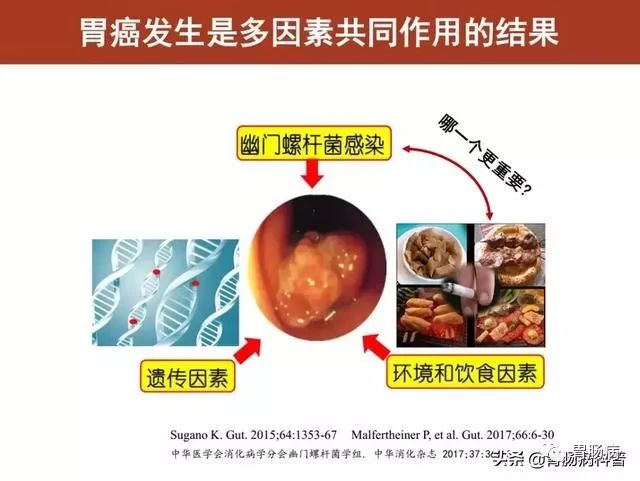
Hp感染是肠型胃癌发生的必要条件,但不是充分条件,胃癌发生是多因素共同作用的结果。
除Hp感染之外,还有遗传因素、环境和饮食因素等(见下图)。
Hp感染处理Maastricht V共识提出,Hp感染已被接受为胃癌主要致病因素,环境因素影响次于Hp感染。

(图片来源:刘文忠教授杭州会议幻灯)
此外,根据第五次全国幽门螺杆菌感染处理共识报告,所有感染者几乎都存在慢性活动性胃炎。
中华医学会消化病学分会幽门螺杆菌与溃疡学组组长吕农华教授表示:
幽门螺杆菌的根除治疗对胃肠内疾病、胃肠外疾病以及其他一些疾病都有好处,
但是根除的好处远远不止这些,从过去到现在的共识都一直认同根除幽门螺杆菌可以降低胃癌的发生,这也是根除幽门螺杆菌最大的获益。
六、预防和根除HP就是预防胃癌
王亚农教授认为,幽门螺杆菌(HP)已定性为一类致癌因子,HP感染引起慢性胃炎,进而导致胃粘膜萎缩、肠化也已经被公认为胃癌发病的前期病变。所以2014年在日本京都,全世界的医学专家达成共识,预防和根除HP感染,应该作为预防胃癌的首要手段。
特别在日本,医学界把根除HP形容为“扑火”,希望通过根除HP而达到大大降低胃癌的发病率的目的。提倡从儿童和青年人就开始筛查HP,并及时根除,以切断形成慢性胃炎并向萎缩、肠化发展的根源,最终控制胃癌的发病。
中国是HP感染的大国,预防和根除HP都任重而道远。所以我们应该大力提倡良好的卫生习惯,主张分餐。也应提倡家庭成员检测和根除HP。
如何提高HP的根除率也尤为重要,由于抗生素的滥用和既往治疗的不规范,导致HP根除率不如人意。强调规范的“四联疗法”和“个体化治疗”,应该作为基层医院和专科医生培训的课程。
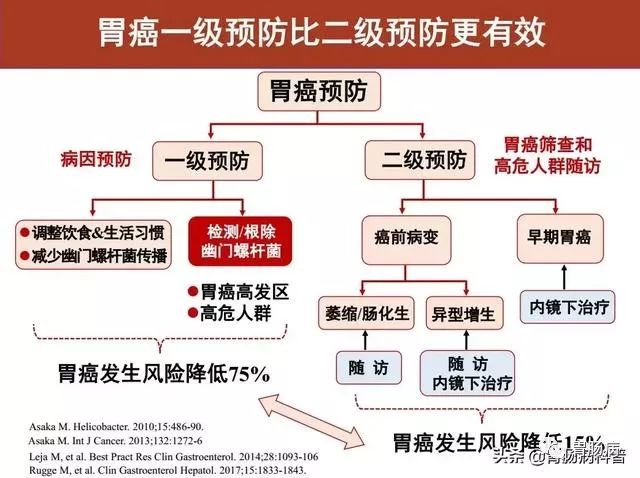
七、根除HP是胃癌的一级预防措施
2019年4月19日,国家消化系疾病临床医学中心发布了《中国Hp根除与胃癌防控专家共识》,明确提出了根除Hp是胃癌的一级预防措施,对推动我国Hp防治和胃癌预防将起重要作用。
胃癌一级预防比二级预防更有效。
一级预防即病因预防可降低约75%的胃癌发生风险,二级预防即胃癌筛查和高危人群随访可降低15%的胃癌发生风险(见下图)。