先明确两个概念:
1、癌前疾病:是指与胃癌相关的良性疾病,有发展成胃癌的危险性,主要包括慢性萎缩性胃炎、胃溃疡、胃息肉、残胃炎等;
2、癌前病变:则是指已经发生了一系列病理变化,逐渐往胃癌的路上走,与胃癌发生密切相关,主要包括胃黏膜上皮异型增生和肠上皮化生。
事实上,癌前疾病和癌前病变并非是孤立存在的,它们更像是连体婴儿,可能同时存在,相互作用,密不可分。
正确认识癌前疾病和癌前病变,既不盲目恐惧,也不掉以轻心,积极治疗,定期复查,是预防胃癌发生的关键。
一 | 慢性萎缩性胃炎
慢性胃炎是临床上很常见的一种胃内疾病,我们经常碰到很多慢性胃炎的患者来咨询,但是大多数胃镜报告单都显示为慢性浅表性胃炎。
根据新悉尼胃炎系统和我国2017年颁布的《中国慢性胃炎共识意见标准2017,上海》,慢性胃炎主要包括两大类(基于内镜及病理诊断分类):慢性非萎缩性胃炎和慢性萎缩性胃炎
其中慢性非萎缩性胃炎也称慢性浅表性胃炎,它是指胃黏膜浅层出现的以淋巴细胞和浆细胞为主的慢性炎症细胞浸润。
因为它只局限在黏膜层的上1/3,所以此时并不能兴风作浪,但如果炎症持续不愈,病变就有可能继续发展,最终波及胃黏膜全层。
按照组织学变化,慢性浅表性胃炎到慢性萎缩性胃炎可分为四个步骤:
炎症—化生—萎缩—异型增生;
按照疾病变化:
慢性浅表性胃炎—慢性萎缩性胃炎—肠化、不典型增生—高级别上皮内瘤变—胃癌。
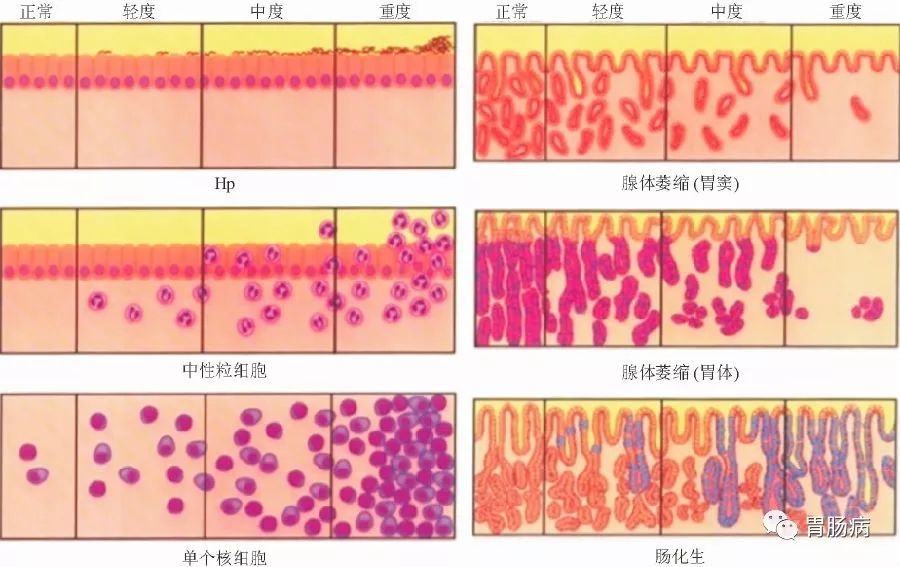
图1 直观模拟评分法示意图
因为慢性萎缩性胃炎时病变已经扩展至胃腺体深部,此时的腺体往往被破坏,数量减少,固有层纤维化,黏膜变薄,往往存在肠上皮化生甚至是异型增生,所以以胃角为中心,波及胃窦及胃体的多灶萎缩转换成胃癌的可能性就很大。
研究发现,萎缩性胃炎的每年癌变率为0.5%~1%,因此这种癌前疾病我们不能忽视。
说到这,朋友们可能有了新的疑问:
“医生,导致萎缩性胃炎的病因究竟有哪些?”
其实慢性萎缩性胃炎又分为A、B两型,A型是胃体弥漫性萎缩,与自身免疫有关,在北欧发病率较高,B型则是胃窦萎缩, 我国80%以上的慢性萎缩性胃炎患者属于此类,目前认为,它的发病与幽门螺杆菌感染、胆汁反流和胃黏膜营养因子缺乏有关。
自身免疫机制,胃体腺壁细胞除了分泌盐酸外,还能分泌一种黏蛋白,称为内因子。它能与食物中的维生素B12结合形成复合物,使之不被酶消化,到达回肠后,维生素B12得以吸收。
A型萎缩性胃炎血清中存在壁细胞抗体和内因子抗体,自身免疫性的炎症反应导致壁细胞总数减少、胃酸分泌降低,不但会导致慢性萎缩性胃炎,还会导致维生素B12吸收不良,诱发巨幼红细胞性贫血,也称恶性贫血。
幽门螺杆菌是导致慢性胃炎、消化性溃疡、胃癌的元凶。
幽门螺杆菌在胃中潜伏下来后,凭借产生的氨及空泡毒素导致细胞损伤促进上皮细胞释放炎性介质,如果幽门螺杆菌携带空泡毒素(VacA)和细胞毒相关基因 (CagA),胃黏膜损伤将会更加严重,多种机制使炎症反应迁延或加重,致使腺体破坏,最终发展成为萎缩性胃炎。
至于胆汁反流和慢性萎缩性胃炎,我们都知道,食管有一个开关系统,叫食管下括约肌,它能够防止胃内容物反流进食管;
同样,胃内也有一个开关系统,即幽门括约肌放松时允许胃内食糜通过进入十二指肠,如幽门括约肌关不紧, 则十二指肠内的胆汁可以反流入胃,胆汁中含量大量的胆盐,它可以削弱胃黏膜的保护机制,导致慢性胃炎。
胃黏膜营养因子缺乏与慢性萎缩性胃炎的发作同样密切相关,如果长期消化吸收不良、食物单一、营养缺乏都可导致胃黏膜修复再生功能降低,引起慢性炎症和腺体萎缩。
二 | 胃溃疡
胃溃疡是指胃黏膜被自身消化形成的溃疡,它与十二指肠球部溃疡共称为消化性溃疡,不同的是胃溃疡多见于中老年,十二指肠球部溃疡则多见于青壮年。
小于1%的胃溃疡有可能恶变,十二指肠球部溃疡则一般不会发生癌变。
胃溃疡癌变多因溃疬边缘的炎症、糜烂、再生及异形增生所致,正因胃溃疡有癌变的可 能性,所以我们称它为癌前疾病。
医学上胃溃疡的发作与幽门螺杆菌、药物、遗传、不良生活方式及精神因素 均密切相关。
幽门螺杆菌的致病机制不再多说,长期使用NSAIDs、糖皮质激素、 氯吡格雷、化疗药物、双磷酸盐、西罗莫司等药物的患者可以发生胃溃疡,其中 NSAIDs是导致胃黏膜损伤最常见的药物,有10%~25%的患者可发生溃疡。
遗传因素和胃溃疡有相关性,胃溃疡患者后代可能更易患胃溃疡。
至于不良生活方式和胃溃疡的关系是,我们都知道暴饮暴食,进食无规律,喜欢腌、熏、烤、辛辣刺激食物,进食蔬菜和水果较少均会诱发胃溃疡,烟草中所含尼古丁可直接刺激胃黏膜,所以吸烟会破坏胃黏膜屏障,促进胃炎、胃溃疡形成。
精神因素与胃溃疡同样密切相关,压抑、忧愁、思念、孤独、抑郁、憎恨、厌 恶、自卑、自责、罪恶感、人际关系紧张、精神崩溃、生闷气等会使消化性溃疡发病率明显升高,精神因素可增加胃酸分泌,减弱胃及十二指肠黏膜抵抗力,从而导致溃疡。
另外,精神因素对溃疡的愈合及复发也有一定影响。
三 | 胃息肉
胃息肉是突出于胃黏膜的良性隆起性病变,根据病理形态常将胃息肉分成腺瘤性、错构瘤性、炎症性和增生性四类,临床上绝大多数的胃息肉为增生性息肉,腺瘤性息肉相对少见,胃息肉好发于胃体、胃窦,绝大多数直径小于2厘米。
还有一种叫做胃底腺息肉,也属于增生性息肉的范畴,其发生可能与长期服用抑酸剂有关,往往是HP阴性的标志。
增生性息肉约占胃息肉的80%以上,癌变率低,腺瘤性息肉癌变的概率较高,特别是直径大于2厘米的息肉,正因胃腺瘤性息肉有癌变可能,所以我们称其为癌前疾病。
胃息肉的病因尚不明确,有研究认为其与幽门螺杆菌感染及长期应用质子泵抑制剂有一定关系。
幽门螺杆菌最易导致胃窦息肉的形成,因为它会促进炎症进展和胃黏膜反应性增生。
至于长期应用质子泵抑制剂,则最易导致胃底息肉形成, 这可能是质子泵抑制剂长期抑制胃酸分泌,导致腺体萎缩,最终引起了胃底黏膜的反应性增生。

四 | 残胃炎
我们都知道治疗胃癌和消化性溃疡常用的外科方法就是胃大部分切除术,传统的胃大部切除范围是胃的远侧的2/3~3/4,包括胃体大部、整个胃窦部、幽门及十二指肠球部。
胃大部切除的手术方式很多,但基本可分为两大类:毕罗氏I式和II式。
毕罗氏I式是在胃大部切除后将胃的剩余部分与十二指肠切端吻合,毕罗氏II式是在胃大部切除后,将十二指肠残端闭合,再将胃的剩余部分与空肠上段吻合。
毕罗氏II式胃大部分切除术后幽门括约肌功能丧失,碱性胆汁和十二指肠液反流入残胃可导致吻合口炎症,医学上称之为残胃炎,又称碱性反流性胃炎。
因为残胃黏膜在碱性胆汁作用下容易发生上皮增生,胃内低酸有利于细菌生长而加速胆汁分解,诱发致癌物的产生,所以残胃炎可导致胃癌的发生,我们称之为癌前疾病。
研究发现,毕罗氏II式胃大部分切除术后,癌变常在术后10~15年发生。
五 | 胃黏膜上皮异型增生
胃黏膜上皮异型增生,又称为不典型增生,是细胞在再生过程中过度增生和分化缺失,增生的上皮细胞拥挤、有分层现象,核增大失去极性,有丝分裂象增多,腺体结构紊乱。
临床上异型增生分为轻度、中度、重度异型增生。
轻度、中度异型增生被认为是不稳定现象,可自然逆转,也可发展为癌,当到达重度异型增生阶段,则逆转可能性很小,可进展为癌的概率高,需要进行积极的临床预防性治疗。
胃黏膜上皮异型增生是国际公认的癌前病变,代表肿瘤性生长的起始 段,鉴于此,世界卫生组织(WHO)国际癌症研究协会将其称为上皮内瘤变。
六 | 肠上皮化生
肠上皮化生是以杯状细胞为特征的肠腺替代了胃固有腺体,说通俗点就是, 胃黏膜上皮细胞被肠型上皮细胞所代替,即胃黏膜中出现类似小肠或大肠黏膜的上皮细胞。
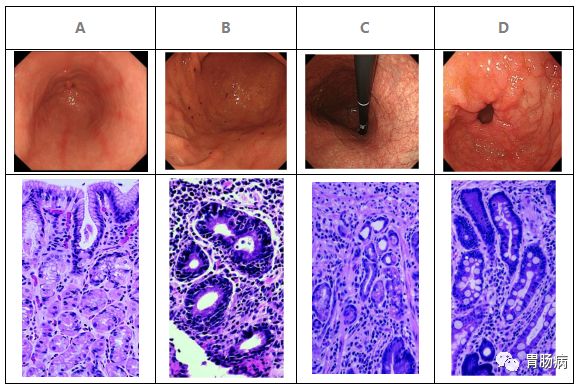
图2. 胃镜及活检病理
A.慢性浅表性胃炎(生理性); B,慢性浅表性胃炎(HP+);C,慢性萎缩性胃炎;D,肠上皮化生
关于肠上皮化生与胃癌的关系,目前的证据是:
有癌的胃比有良性疾病的胃,其肠上皮化生发生率高而且广泛;
肠上皮化生与癌的发生部位非常相似,同样在胃窦的小弯比大弯及胃底多见;
胃癌高发区比胃癌低发区肠上皮化生多见。
有直接组织学的证据说明癌可能发生在肠上皮化生部位,也有人证实从肠上皮化生移行为癌组织。
医学上根据肠化生的形态及分泌黏液种类不同,把肠化生分为完全性肠化生和不完全性肠化生,或小肠型化生和结肠型化生,一般认为不完全性肠化生和结肠型化生与胃癌的关系更为密切。
按照肠化生细胞占胃腺体和表面上皮总面积的比例,将肠化生分为轻、中、重三级,研究表明,癌变的危险性与肠化生的程度和范围呈正相关。
因为肠上皮化生有导致癌变的危险,所以我们称其为癌前病变。




